Guide: Hvordan går man fra celle til pille?
Læs denne guide og bliv klogere på begreber og faser i forskningsprocessen. Hvordan er vejen fra celle til pille?
Læs denne guide og bliv klogere på begreber og faser i forskningsprocessen. Hvordan er vejen fra celle til pille?

Lige nu sker der en omfattende forskning i hele verden i at forstå og behandle de forskellige muskelsvinddiagnoser. Nogle forsøg foregår i reagensglas på laboratorier eller på mus og rotter. Andre er kommet videre i processen og testes på mennesker.
Her kan du få et overblik over forskningsprocessen, og hvilke begreber det er godt at kende for at forstå de enkelte elementer og det lange tidsperspektiv, der er i udviklingen af ny medicin.
Personer med muskelsvind er længe blevet behandlet med medicin for symptomer som f.eks. nedsat hjerte- og lungefunktion, smerter eller nedsat muskelkraft. Denne type medicin er som hovedregel ikke udviklet særligt til muskelsvindsygdomme, men anvendes bredt til en lang række sygdomme.
De nye banebrydende behandlinger til muskelsvind, som vi har set med præparater til diagnosen SMA (Spinal muskelatrofi), er anderledes ved, at de forsøger at reparere årsagen til sygdommen og derved gøre det muligt at stoppe eller vende sygdomsudviklingen.
Udviklingen af denne type behandlinger er målrettet hver enkelt diagnose – nogle endda til en særlig undertype – hvilket betyder, at målgruppen for medicinen er meget lille.
Det koster det samme at udvikle medicin til sjældne sygdomme som til store befolkningsgrupper, men medicinalvirksomhedens mulighed for at tjene penge på medicinen efterfølgende er mindre, da der er færre forbrugere.
For at tilskynde medicinalindustrien til alligevel at udvikle medicin til små diagnosegrupper, også kaldet orphan drugs, har EU-kommissionen siden 2002 understøttet forskning i medicin til sjældne diagnoser gennem et særligt program.
Programmet giver medicinalvirksomhederne mulighed for at teste medicinen på færre patienter, end der normalt kræves. Godkendes præparatet til markedsføring får en virksomhed markedseksklusivitet i ti år, hvor den har fred til at tjene sin investering ind. Eneretten gælder dog kun, hvis andre vil kopiere ”opskriften” til præparatet. Er der tale om et nyt virksomt stof, som har samme effekt, må andre medicinalvirksomheder godt producere præparatet.
Hvis ny medicin udvikles til meget alvorlige sygdomme, hvor der ikke allerede findes en virksom medicin, og hvor sygdommen medfører døden eller meget alvorlige symptomer, kan myndighederne (i EU og USA) give en såkaldt ’Fast Track’-tilladelse. Det gør det muligt at få den nye medicin hurtigere igennem godkendelsesprocedurerne.

Udviklingen af ny medicin sker i en række forskellige faser eller trin.
1) Første fase er grundforskning, hvor man forsøger at afdække årsagen til sygdommen og forstå dens grundlæggende mekanismer. Årsagen til nogle muskelsvindsygdomme som f.eks. ALS er stadig ikke afklaret. Grundforskning foregår hovedsageligt i offentligt regi på universiteter og hospitaler.
2) I næste fase omsættes viden fra grundforskningen til udviklingen af ny medicin. Det kaldes på fagsprog ’drug discovery’. Det vil ofte være en biotek-virksomhed eller lægemiddelvirksomhed, som overtager viden fra grundforskningen, videreudvikler den og laver undersøgelser i laboratorier. Undersøgelserne omfatter kemiske forsøg, afprøvninger på celleniveau og som regel også dyreforsøg (f.eks. på mus). Denne fase kaldes også ’førkliniske undersøgelser’.
3) I tredje fase afprøver man den nyudviklede medicin på mennesker. Her er målet at afklare, om præparatet er sikkert for mennesker, i hvor store doser det skal gives, for at der er en behandlingsmæssig effekt og færrest mulige bivirkninger, samt hvordan og hvor ofte det skal gives.
Denne fase omtales som ’kliniske undersøgelser’ og foregår oftest i et samarbejde mellem medicinalvirksomheden og hospital.
4) Den bedste metode til at finde ud af, om et nyt præparat har den ønskede virkning, er ved at foretage lodtrækningsforsøg. I fagsprog også kaldet ’randomiserede kontrollerede studier’.
Lodtrækningsforsøgene foregår mellem to grupper personer, hvor alle testpersoner har den samme sygdom, men hvor den ene gruppe får den aktive medicin, og den anden får snydemedicin, som ikke har effekt (placebo). Testpersonerne fordeles i grupperne ved lodtrækning, og hverken forskere eller testpersoner ved, hvem der får hvad.
Hvis man ønsker at deltage i et forsøg med ny medicin, er det vigtigt at huske på, at formålet med forsøget er at teste, ikke at behandle. Og man kan ikke være sikker på at komme i den gruppe, der får medicinen. Man kan derimod bidrage til at udvikle ny medicin.
Du kan følge udviklingen i medicin bl.a. på den amerikanske hjemmeside clinicaltrials.gov.
Følg også rcfm.dk (RehabiliteringsCenter for Muskelsvinds hjemmeside), hvor du kan finde artikler og link om udviklingen inden for forskning i muskelsvinddiagnoserne.
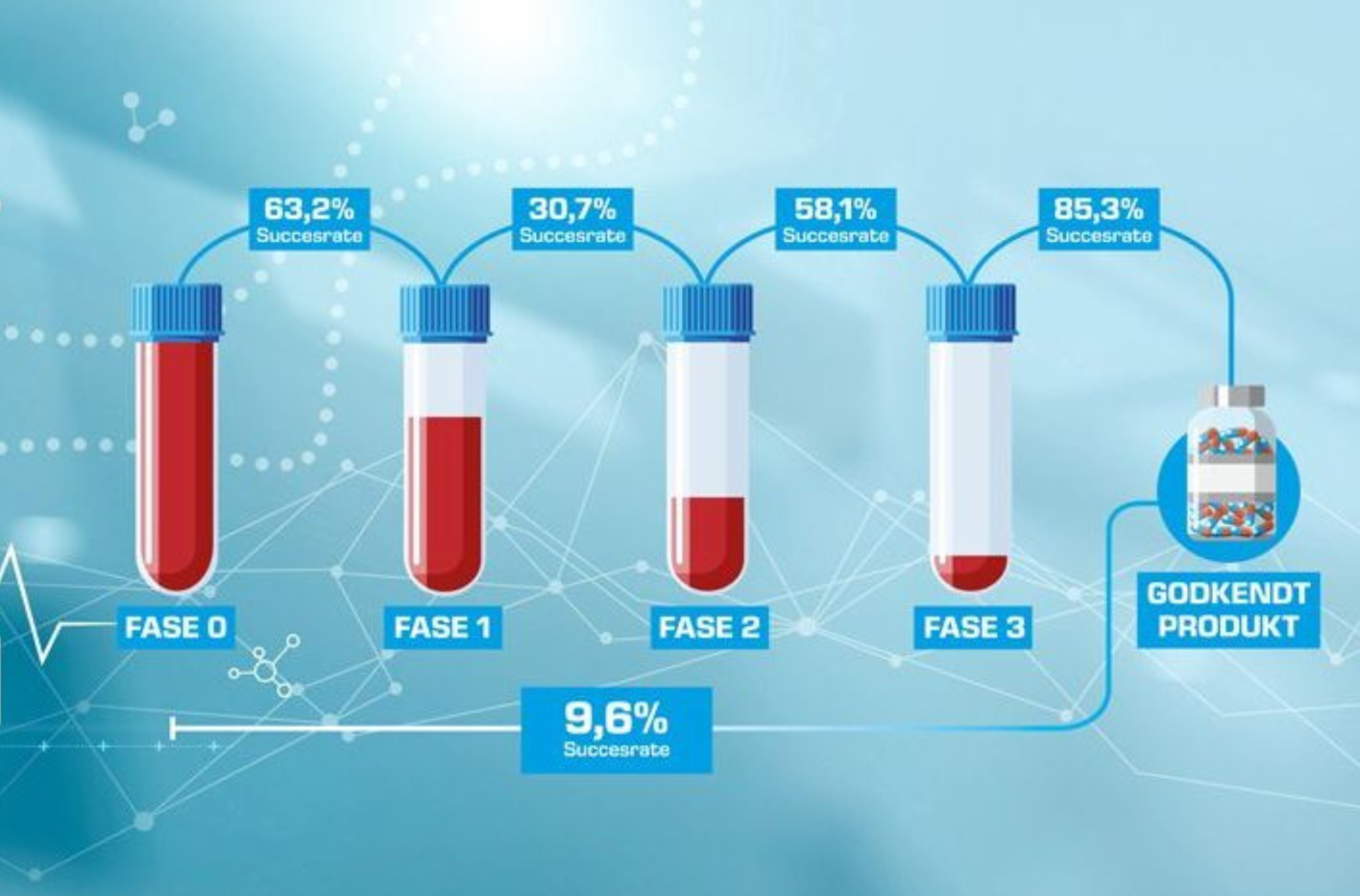
Det er ikke nok at afprøve ny medicin på mennesker i ét forsøg. Der skal oftest fire forsøg til, inden en medicinalvirksomhed kan søge om at få deres præparat godkendt. Det tager flere år at gennemføre disse forsøg.
Fase 0 – første forsøg på mennesker, der ikke har sygdommen, for at fastslå om præparatet er sikkert, og hvordan kroppen reagerer på det. Få testpersoner får præparatet i meget små doser.
Fase 1 – endnu et sikkerhedsstudie på en lille gruppe raske personer. Undersøger dosernes størrelse og afledte bivirkninger.
Fase 2 – første forsøg på mennesker med sygdommen. Præparatets sikkerhed og effektivitet på sygdomsgruppen undersøges. Også fokus på bivirkninger.
Fase 3 – forsøg på en større gruppe personer med sygdommen. Undersøger primært, hvordan præparatet virker som behandling.
Evt. fase 4 – efter medicinen er blevet markedsført, bliver man ved med at undersøge langtidsvirkningerne og bivirkningerne.
En forudsætning for at gå fra en fase til den næste er, at man opnår de rigtige resultater eller de resultater, man på forhånd har defineret som en succes. Kun 4-6% af alle forsøg i laboratoriet kommer igennem det nåleøje og videre til kliniske test på mennesker. Og af dem, der kommer så langt, ender kun knap 10 % med at blive til et præparat, der bliver godkendt til behandling.
Det vil sige, at langt størstedelen af de forsøg og test, der bliver udført i forbindelse med udviklingen af ny medicin, ender uden et konkret og succesfuldt præparat.
Selv om orphan drug-programmerne gør det muligt at teste medicin til muskelsvinddiagnoser på færre personer, end der normalt er krav om, er det oftest nødvendigt at teste medicinen i flere lande for at få testpersoner nok. Tit er der krav om, at testpersoner er ”medicinnaive”, det vil sige, at de ikke tidligere har fået en lignende type medicin.
Man kan derfor sige, at jo flere kliniske forsøg der laves med medicin til en bestemt diagnose, jo sværere vil det blive at finde et tilstrækkeligt antal testpersoner med diagnosen.
Del din mening
Eller login med din email
Relateret indhold
Forskning: En tsunami af behandlinger skyller over os
Hun er Danmarks første professor i et felt, hvor mange svar mangler – for hende er det en drivkraft
Forsker i muskelsvind: Folk skal ikke placeres i et mentalt venteværelse
Vil du sige ja til at få medicinsk behandling?
Jakob Blicher drømmer om at kurere en af de mest gådefulde sygdomme: “Vi finder en behandling mod ALS indenfor 20 år”
Christina er hovedperson i en verdenspremiere
Tocifret millionbeløb til forskning i muskelsvind
Håbet om en medicin der virker
Preben Steen: Hvor meget er mit funktionsniveau værd?
Preben Steen: Min første dosis medicin
Sorg siver ned i alle sprækker og knækker dem åbne med skyld og skam
Preben Steen: „Det virker – og ingen skal røre min medicin!
baggrundsartikels
blogs
debats
fjernsyns
fotoreportages
interviews
leders
lyds
nyheds
oplaeste-artiklers
podcasts
politiks
portraets
qas
smaa-samtalers
storys
videos
posts
Ingen resultater